实验室检查:
1.血象 白细胞总数高低不一。病初起时可以正常,发病后10~12天白细胞总数常有升高,高者可达60×109/L,第3周恢复正常。
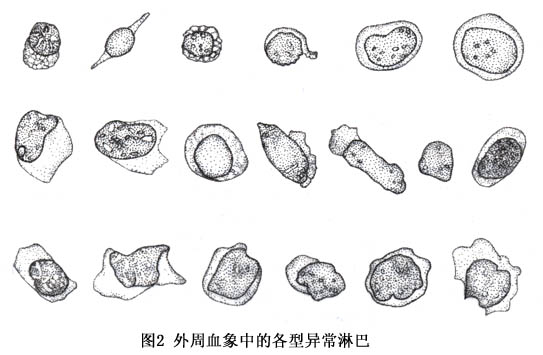
在发病的第1~21天可出现异常淋巴细胞,其占外周血有核细胞数的比例可达10%~30%,在10%以上或绝对值大于1×109/L 时具有重要意义。
异常淋巴细胞依其细胞形态可分为泡沫型、不规则型、幼稚型等三型(图2),尤以前两者多见。这种异常细胞可能起源于T 细胞,亦可见于其他病毒性疾病,如病毒性肝炎、流行性出血热、水痘、腮腺炎等,但其百分率一般低于10%。
近来的研究显示,急性传染性单核细胞增多症的患者外周血涂片可出现凋亡的淋巴细胞,采用流式细胞仪对一组27名传染性单核细胞增多症患者的外周血的检测发现其中24人出现淋巴细胞凋亡(88.9%) ,而对照组这一比例仅为3.75%。因此,外周血中出现凋亡的淋巴细胞可能是诊断传染性单核细胞增多症的有力证据。
血小板计数可减少,约半数患者的
血小板计数在140×10
9/L 以下,但罕有引起紫癜者。极个别患者尚有粒细胞缺乏或淋巴细胞减少,大多见于病程的第1个月内。可能与异常免疫反应有关。嗜酸性粒细胞在整个病程中并不消失,在恢复期常见增多。
2.骨髓象 缺乏诊断意义,但可除外其他疾病如血液病等。骨髓中可见中性粒细胞核左移,网状细胞可能增生。并可有异常淋巴细胞出现,但此现象亦有可能为外周血液稀释所致。在骨髓偶可发现肉芽肿病变。
3.
嗜异性凝集试验由Paul-Bunnell
嗜异性凝集试验的阳性率达80%~90%,其原理是患者血清中常含有属于IgM 的嗜异性抗体(heterophile antibody) ,可和绵羊红细胞或马红细胞凝集。抗体在体内持续的时间平均为2~5个月。较晚出现嗜异性抗体者常常恢复较慢。约10%病例
嗜异性凝集试验始终阴性,大多属轻型,尤以儿童患者为多,但
EB病毒抗体测定均呈阳性。
正常人、血清病患者以及少数患淋巴网状细胞瘤、单核细胞白血病、结核病等患者,其
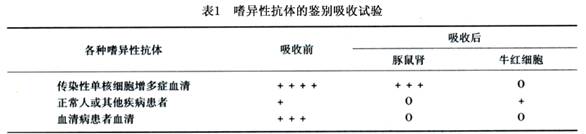
嗜异性凝集试验也可呈阳性结果(除血清病外,抗体效价均较低),但可用豚鼠肾和牛红细胞吸收试验加以鉴别。正常人和上述各种患者(血清病患者除外),血中嗜异性抗体可被豚鼠肾完全吸收或被牛红细胞部分吸收,而本病患者血中嗜异性抗体可被豚鼠肾部分吸收和牛红细胞完全吸收,而血清病患者血中抗体可被两者完全吸收(表1)。
嗜异性凝集试验方法简便,适用于临床常规检查。其效价从1∶50~1∶224均具有临床价值,一般认为其效价在1∶80以上具诊断价值。若每周测定嗜异性抗体,其效价上升4倍以上,则意义更大。采用马红细胞代替绵羊红细胞,或用番木瓜蛋白酶处理的绵羊红细胞代替豚鼠肾来吸收血清,可以提高本试验的敏感性和特异性。近年来采用玻片凝集法,用马红细胞代替绵羊红细胞,出结果较试管法快,也较灵敏。
4.
EB病毒抗体测定 人体受EB病毒感染后,可以产生壳体抗体、抗膜抗体、早期抗体、中和抗体、补体结合抗体、病毒相关核抗体等,各种抗体出现的时间与意义详见表2。
IgG型VCA在病程早期即见升高,且长期存在,而滴度亦无显著变化,故此指标虽有利于流行病学调查,但临床诊断价值不大。一般而言,滴度在1∶160以上提示可能存在新近感染。这一抗体和嗜异性抗体间无平行关系,其效价和病情及血象间也无明确联系。如能测定特异性IgM VCA则更有利于诊断,此抗体出现早,仅存在4~8周,对现症感染以及嗜异性抗体阴性的患者的诊断颇具价值。
5.EB病毒的分离 自患者口咽冲洗液及血淋巴细胞中可培养到EB病毒,但由于正常人和其他疾病患者亦可分离出病毒,故诊断意义不大。
6.其他 应用牛红细胞溶血试验测定血清中溶血素的效价,如滴度在1∶400以上对诊断本病有相当价值。在本病急性期尚可测得多种自身抗体,约70%的患者有抗I冷凝集素,一般可持续6周左右,大多数患者还可出现
类风湿因子和抗核抗体阳性。
此外,半数以上患者可出现
丙氨酸转氨酶(ALT)的异常,一般于病程第1周即见升高,第2周达高峰,5周内可降至正常。有神经系统症状的尚可出现脑脊液改变,主要表现为细胞数的增多(每微升数十至数百个),以淋巴细胞为主,也可发现异常淋巴细胞,糖和氯化物变化不大,蛋白可略升高。



 流行病学
流行病学
 病因
病因

 发病机制
发病机制
 临床表现
临床表现
 并发症
并发症
 实验室检查
实验室检查

 其他辅助检查
其他辅助检查
 诊断
诊断
 鉴别诊断
鉴别诊断
 治疗
治疗
 预后
预后
 预防
预防